 La Malattia di Alzheimer, detta anche Morbo di Azheimer, Demenza senile di tipo Alzheimer, Demenza degenerativa primaria di tipo Alzheimer o semplicemente Alzheimer, è una malattia degenerativa invalidante che colpisce, soprattutto, persone oltre i 65 anni di età. Purtroppo ciò non esclude, e i casi sono in aumento, di esordi precedenti a questa età.
La Malattia di Alzheimer, detta anche Morbo di Azheimer, Demenza senile di tipo Alzheimer, Demenza degenerativa primaria di tipo Alzheimer o semplicemente Alzheimer, è una malattia degenerativa invalidante che colpisce, soprattutto, persone oltre i 65 anni di età. Purtroppo ciò non esclude, e i casi sono in aumento, di esordi precedenti a questa età.
Questa malattia che invalida chi ne è colpito e sconvolge la vita di coloro che con lui convivono, è in costante aumento. Si stima che nel 2050 una persona su 85 sarà affetta da Alzheimer.
È così molto importante che tutta la popolazione venga informata e sensibilizzata a questo argomento in modo da non lasciar soli gli interessati e creare invece una rete sociale capace di dare sostegno. La parola Alzheimer non deve essere più un tabù.
La Demenza di Alzheimer viene così denominata perché trae il nome dallo psichiatra e neuropatologo Alois Alzheimer che per primo la descrisse nel 1906. Egli scoprì questa malattia seguendo il caso di una paziente di 51 anni Auguste D. che cominciò a soffrire di amnesie di scrittura. Dal 1910 la Malattia di Alzheimer venne inserita nel Manuale di Psichiatria ad opera di Emil Kraepelin.
Da allora questa malattia è in costante aumento, colpisce soprattutto dopo i 64 anni e soggetti femmina.
 Cos’è la Malattia di Alzheimer
Cos’è la Malattia di Alzheimer
La Malattia di Alzheimer essendo un deterioramento cognitivo cronico progressivo, è una forma di Demenza Senile, la più diffusa. Essa infatti rappresenta l’80-85% di tutti i casi di demenza.
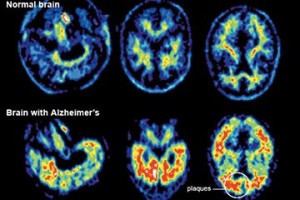
La malattia è dovuta a una diffusa e progressiva distruzione di neuroni, principalmente attribuita alla beta-amiloide, una proteina che, depositandosi tra i neuroni, agisce come una sorta di collante, inglobando placche e grovigli “neurofibrillari”. La malattia è accompagnata da una forte diminuzione di acetilcolina nel cervello (si tratta di un neurotrasmettitore, ovvero di una molecola fondamentale per la comunicazione tra neuroni, e dunque per la memoria e ogni altra facoltà intellettiva). La conseguenza di queste modificazioni cerebrali è l’impossibilità per il neurone di trasmettere gli impulsi nervosi, e quindi la morte dello stesso, con conseguente atrofia progressiva del cervello nel suo complesso.
A livello neurologico macroscopico, la malattia è caratterizzata da una diminuzione nel peso e nel volume del cervello, dovuta ad atrofia corticale, visibile anche in un allargamento dei solchi e corrispondente appiattimento delle circonvoluzioni.
A livello microscopico e cellulare, sono riscontrabili depauperamento neuronale, placche senili (dette anche placche amiloidi), ammassi neurofibrillari, angiopatia congofila (amiloidea).
Dall’analisi post-mortem di tessuti cerebrali di pazienti affetti da Alzheimer (solo in tale momento si può confermare la diagnosi clinica da un punto di vista anatomo-patologico), si è potuto riscontrare un accumulo extracellulare di una proteina, chiamata Beta-amiloide.
Tale beta-amiloide non presenta le caratteristiche biologiche della forma naturale, ma tende a depositarsi in aggregati extracellulari sulla membrana dei neuroni. Tali placche neuronali innescano un processo infiammatorio che attiva una risposta immunitaria richiamando macrofagi e neutrofili, i quali produrranno citochine, interleuchine e TNF-alfa che danneggiano irreversibilmente i neuroni.
Ulteriori studi mettono in evidenza che nei malati di Alzheimer interviene un ulteriore meccanismo patologico: all’interno dei neuroni una Proteina Tau, fosforilata in maniera anomala, si accumula nei cosiddetti “aggregati neurofibrillari” (o ammassi neurofibrillari).
Particolarmente colpiti da questo processo patologico sono i neuroni colinergici, specialmente quelli delle aree corticali, sottocorticali e, tra queste ultime, le aree ippocampali.
Decorso della malattia
La Malattia di Alzheimer ha sostanzialmente 3 fasi: Fase lieve, intermedia ed avanzata-severa. I tempi e la sintomatologia sono molto variabili.
La malattia viene anticipata da un calo cognitivo, che è comunque frequente nella popolazione anziana, legato alla memoria, all’orientamento o alle capacità verbali.
Progredisce poi con deficit di memoria dapprima circoscritti a sporadici episodi nella vita quotidiana (ricordarsi cosa si è mangiato a pranzo, cosa si è fatto durante il giorno) e della memoria prospettica (che riguarda l’organizzazione del futuro prossimo, come ricordarsi di andare a un appuntamento); poi man mano il deficit aumenta e la perdita della memoria arriva a colpire anche la memoria episodica retrograda (riguardante fatti della propria vita o eventi pubblici del passato) e la memoria semantica (le conoscenze acquisite), mentre la memoria procedurale (che riguarda l’esecuzione automatica di azioni) viene relativamente risparmiata fino alle fasi intermedio-avanzate della malattia.
A partire dalle fasi lievi e intermedie possono poi manifestarsi crescenti difficoltà di produzione del linguaggio, con incapacità nella definizione di nomi di persone od oggetti, e frustranti tentativi di “trovare le parole”, seguiti poi nelle fasi più avanzate da disorganizzazione nella produzione di frasi e uso sovente scorretto del linguaggio (confusione sui significati delle parole, ecc.). Sempre nelle fasi lievi-intermedie, la pianificazione e gestione di compiti complessi (gestione di documenti, attività lavorative di concetto, gestione del denaro, guida dell’automobile, cucinare, ecc.) cominciano a diventare progressivamente più impegnative e difficili, fino a richiedere assistenza continuativa o divenire impossibili.
Nelle fasi intermedie e avanzate, inoltre, possono manifestarsi problematiche comportamentali (vagabondaggio, coazione a ripetere movimenti o azioni, reazioni comportamentali incoerenti) o psichiatriche (confusione, ansia, depressione, e occasionalmente deliri e allucinazioni). Il disorientamento nello spazio, nel tempo o nella persona (ovvero la mancata o confusa consapevolezza di dove si è situati nel tempo, nei luoghi e/o nelle identità personali, proprie o di altri – comprese le difficoltà di riconoscimento degli altri significativi) è sintomo frequente a partire dalle fasi intermedie-avanzate. In tali fasi si aggiungono difficoltà progressive anche nella cura della persona (lavarsi, vestirsi, assumere farmaci, ecc.)
Essendo compromesse le funzioni della Corteccia Associativa si possono presentare afasia ed aprassia.
Diagnosi
La diagnosi di Malattia di Alzheimer viene eseguita seguendo due strade. La prima vede l’utilizzo di test di screening neuropsicologico e la seconda l’esecuzione di esami clinici e radiologici.
I test di screening neuropsicologico valutano diverse funzioni e competenze cognitive, come il saper copiare disegni simili a quelli mostrati nella foto, ricordare parole, leggere e sottrarre numeri in serie. Sono otto gli ambiti funzionali cognitivi più comunemente compromessi: memoria, linguaggio, abilità percettiva, attenzione, abilità costruttiva, orientamento, risoluzione dei problemi e capacità funzionali.
Per quanto concerne invece gli esami clinici e radiologici si può dire che ve ne siano parecchi a disposizione anche a livello di diagnosi precoce e preventiva. Purtroppo il fatto che l’esordio di questa malattia venga spesso confusa con un semplice quadro di invecchiamento, accade che la malattia venga indagata quando ormai è conclamata.
Un indicatore oggettivo e facilmente disponibile delle prime fasi della malattia è l’analisi del liquido cerebrospinale per la ricerca di beta-amiloide o di proteine tau. La ricerca di queste proteine è in grado di prevedere l’insorgenza del morbo di Alzheimer con una sensibilità compresa tra il 94% e il 100%.
È comune eseguire test di funzionalità tiroidea, valutare i livelli di vitamina B12, escludere la sifilide, escludere problemi metabolici (tra cui test per la funzione renale, i livelli di elettroliti e per il diabete), valutare i livelli di metalli pesanti (ad esempio il piombo e il mercurio), e l’anemia.
È anche necessario escludere la presenza di sintomatologia psichiatrica, come deliri, disturbi dell’umore, disturbi del pensiero di natura psichiatrica, o pseudodemenze depressive. In particolare vengono utilizzati test psicologici per la rilevazione della depressione, dal momento che la depressione può essere concomitante con l’Alzheimer, essere un segno precoce di deficit cognitivo, o esserne addirittura la causa.
Passando agli esami diagnostici radiologici vediamo l’uso della Tomografia a emissione di fotone singolo (SPECT) e della Tomografia a emissione di positroni (PET). Esse possono essere utilizzati per la conferma di una diagnosi di Alzheimer in associazione con le valutazioni dello stato mentale.
Una nuova tecnica nota come PiB-PET è stata sviluppata per visualizzare direttamente e chiaramente immagini di depositi di beta-amiloide in vivo, utilizzando un radiotracciante che si lega selettivamente ai depositi A-beta. Studi recenti suggeriscono che la PiB-PET è precisa all’86% nel predire quali persone, già affette da decadimento cognitivo lieve, svilupperanno la malattia di Alzheimer entro due anni, e al 92% in grado di escludere la probabilità di sviluppare il morbo di Alzheimer.
La risonanza magnetica volumetrica è in grado di rilevare cambiamenti nella dimensione delle regioni del cervello. L’atrofia di queste regioni si sta mostrando come un indicatore diagnostico della malattia.
 Terapie farmacologiche
Terapie farmacologiche
A tutt’oggi non è stata ancora scoperta una cura farmacologica efficace per il trattamento della Malattia di Alzheimer. La strategia quindi, al momento, è di modulare farmacologicamente alcuni dei meccanismi patologici che stanno alla base di questa malattia.
Un primo approccio, basandosi sul fatto che nell’Alzheimer si ha diminuzione dei livelli di acetilcolina, mira a ripristinarne i livelli fisiologici. Vengono somministrati gli inibitori della colinesterasi, l’enzima che catabolizza l’acetilcolina: inibendo tale enzima, si aumenta la quantità di acetilcolina presente nello spazio intersinaptico.
Sono a disposizione farmaci inibitori dell’acetilcolinesterasi. Tra questi, la tacrina, il donepezil, la fisostigmina, la galantamina e la neostigmina sono stati i capostipiti, ma l’interesse farmacologico è attualmente maggiormente concentrato sugli inibitori reversibili della acetilcolinesterasi, come la rivastigmina e la galantamina stessa.
La tacrina non è più utilizzata perché epatotossica, mentre il donepezil, inibitore non competitivo dell’acetilcolinesterasi, sembrerebbe più efficace perché, con una emivita di circa 70 ore, permette una sola somministrazione al giorno (al contrario della galantamina, che ha una emivita di sole 7 ore). Ovviamente, però, il donepezil è più soggetto a manifestare effetti collaterali dovuti a un aumento del tono colinergico (come insonnia, aritmie, bradicardia, nausea, diarrea). Di contro, la galantamina e la rivastigmina possono causare gli stessi effetti, ma in misura molto minore.
Un’altra e più recente linea d’azione prevede il ricorso a farmaci che agiscano direttamente sul sistema glutamatergico, come la memantina. La memantina ha dimostrato un’attività terapeutica, moderata ma positiva, nella parziale riduzione del deterioramento cognitivo.
Infine citiamo tutta una serie di terapie di intervento che ancora non hanno trovato validazione scientifica nei risultati in quanto di efficacia insufficiente o non dimostrata.
Partendo dal presupposto che nell’Alzheimer è presente una dinamica infiammatoria che danneggia i neuroni si è ipotizzato che l’uso di FANS (anti-infiammatori non steroidei) potrebbe migliorare la condizione clinica dei pazienti.
Le ricerche hanno dimostrato che gli estrogeni bloccano la morte neuronale indotta dalla proteina beta-amiloide così la somministrazione di farmaci estrogeni in post-menopausa potrebbe essere considerata preventiva per una minor insorgenza della Malattia di Alzheimer.
Alcuni ricercatori avrebbero messo in evidenza anche la potenziale azione protettiva della vitamina E (alfa-tocoferolo), che sembrerebbe prevenire la perossidazione lipidica delle membrane neuronali causata dal processo infiammatorio; ma ricerche più recenti non hanno confermato l’utilità della vitamina E (né della vitamina C) nella prevenzione primaria e secondaria della patologia, sottolineando anzi i potenziali rischi sanitari legati all’eccessiva e prolungata assunzione di vitamina E.
Sul processo neurodegenerativo può intervenire anche l’eccitotossicità, ossia un’eccessiva liberazione di acidi glutammico e aspartico, entrambi neurotrasmettitori eccitatori, che inducono un aumento del calcio libero intracellulare, il quale è citotossico. Si è quindi ipotizzato di usare farmaci antagonisti del glutammato e dell’aspartato (come, ad esempio, inibitori deirecettori NMDA), ma anche questi ultimi presentano notevoli effetti collaterali.
Sono presenti in commercio farmaci definiti Nootropi (“stimolanti del pensiero”), come il Piracetam e l’Aniracetam: questi farmaci aumentano il rilascio di Acido glutammico; anche se questo parrebbe in netta contrapposizione a quanto detto sopra, si deve tenere presente che comunque tale neurotrasmettitore è direttamente implicato nei processi di memorizzazione e di apprendimento. Aumentandone la quantità, è stato ipotizzato di poter contribuire a migliorare i processi cognitivi. Anche in questo caso, l’evidenza clinica di efficacia è scarsa.
Ultimo approccio ipotizzato è l’uso di Pentossifillina e Diidroergotossina (sembra che tali farmaci migliorino il flusso ematico cerebrale, permettendo così una migliore ossigenazione cerebrale, e un conseguente miglioramento delle performance neuronali). Sempre per lo stesso scopo è stato proposto l’uso del Gingko biloba.
Terapie non farmacologiche
Le forme di trattamento non-farmacologici sono integrative ai trattamenti farmacologici e consistono prevalentemente in interventi comportamentali, di supporto psicosociale e di training cognitivo ed hanno la finalità di migliorare la gestione quotidiana del paziente.
I training cognitivi quali Reality-Orientation Therapy, Validation Therapy, Reminescence Therapy, i vari programmi di stimolazione cognitiva – Cognitive Stimulation Therapy, ecc. hanno dimostrato risultati positivi sia nella stimolazione e rinforzo delle capacità neurocognitive, sia nel miglioramento dell’esecuzione dei compiti di vita quotidiana. I diversi tipi di intervento si possono rivolgere prevalentemente alla sfera cognitiva (ad es., Cognitive Stimulation Therapy), comportamentale (Gentlecare, programmi di attività motoria), sociale ed emotivo-motivazionale (ad es., Reminescence Therapy, Validation Therapy, etc.).
La Reality-Orientation Therapy, focalizzata su attività formali e informali di orientamento spaziale, temporale e sull’identità personale, ha dimostrato in diversi studi clinici di poter facilitare la riduzione del disorientamento soggettivo, e contribuire a rallentare il declino cognitivo, soprattutto se effettuata con regolarità nelle fasi iniziali e intermedie della patologia.
I vari programmi di stimolazione cognitiva (Cognitive Stimulation), sia eseguiti a livello individuale (eseguibili anche presso il domicilio dai caregiver, opportunamente formati), sia in sessioni di gruppo, possono rivestire una significativa utilità nel rallentamento dei sintomi cognitivi della malattia e, a livello di economia sanitaria, presentano un ottimo rapporto tra costi e benefici. La stimolazione cognitiva, oltre a rinforzare direttamente le competenze cognitive di tipo mnestico, attentivo e di pianificazione, facilita anche lo sviluppo di “strategie di compensazione” per i processi cognitivi lesi, e sostiene indirettamente la “riserva cognitiva” dell’individuo.
La Reminescence Therapy (fondata sul recupero e la socializzazione di ricordi di vita personale positivi, con l’assistenza di personale qualificato e materiali audiovisivi), ha dimostrato risultati interessanti sul miglioramento dell’umore, dell’autostima e delle competenze cognitive, anche se ulteriori ricerche sono ritenute necessarie per una sua completa validazione.
Forme specifiche di musicoterapia e arteterapia, attuate da personale qualificato, possono essere utilizzate per sostenere il tono dell’umore e forme di socializzazione nelle fasi intermedio-avanzate della patologia, basandosi su canali di comunicazione non verbali.
Positivo sembra essere anche l’effetto di una moderata attività fisica e motoria, soprattutto nelle fasi intermedie della malattia, sul tono dell’umore, sul benessere fisico e sulla regolarizzazione dei disturbi comportamentali, del sonno e alimentari.
Di particolare utilità, solitamente a partire dalle fasi intermedie della patologia, l’inserimento del paziente per alcune ore al giorno nei Centri Diurni, presenti in molte città. Questo porta benefici sia per la stimolazione cognitiva e sociale diretta del paziente, sia per il supporto sociale indiretto ai caregiver.
 I familiari
I familiari
Coloro che si trovano a convivere con un familiare Alzheimer hanno un carico enorme. Innanzitutto si insinua una deformazione della realtà difficile da accettare e che crea spesso rabbia e dolore.
Oltre al peso del dover accettare il deterioramento cognitivo col tempo si aggiunge un grande carico anche a livello fisico perché convivere con un Alzheimer in fase avanzata comporta un gran lavoro.
Nella fase terminale della malattia la quotidianità si fa pericolosa sia per il malato che per i loro conviventi al punto da divenire insostenibile. Così si giunge alla scelta obbligata del ricovero in strutture specializzate che è un ulteriore stress psicologico che i familiari devono sostenere e superare.
È così fondamentale la preparazione e il supporto, informativo e psicologico, rivolto ai “caregiver” (parenti e personale assistenziale) del paziente.
Da questo punto di vista la creazione partecipazione a gruppi di Auto-Mutuo-Aiuto si sta dimostrando un valido supporto.
Prevenzione
Come per le possibili cause e cure anche in campo preventivo ancora nulla di certo e definito.
Diete ricche di Vit C, Vit B12, Vit E ed Acido Folico, l’uso di FANS, il consumo di olio di oliva, vino rosso e pesce sembrano diminuire la possibilità di sviluppare la malattia.
Al contrario l’ipercolesterolemia, l’ipertensione, il diabete e il fumo, siano associati con un rischio maggiore di insorgenza della malattia.
Alcuni studi hanno mostrato un aumentato rischio di sviluppare la malattia nel caso di assunzione di metalli, e, in particolare, alluminio o in caso di esposizione a particolari solventi. Ancora l’esposizione a campi elettromagnetici a bassa frequenza può aumentare il rischio di sviluppare la malattia di Alzheimer.
dott.ssa Elisa Moro
 A Settembre parte il corso promosso e condotto dalla dott.ssa Elisa Moro: «Fiori di Bach & Aloe Vera».
A Settembre parte il corso promosso e condotto dalla dott.ssa Elisa Moro: «Fiori di Bach & Aloe Vera». La Malattia di Alzheimer, detta anche Morbo di Azheimer, Demenza senile di tipo Alzheimer, Demenza degenerativa primaria di tipo Alzheimer o semplicemente Alzheimer, è una malattia degenerativa invalidante che colpisce, soprattutto, persone oltre i 65 anni di età. Purtroppo ciò non esclude, e i casi sono in aumento, di esordi precedenti a questa età.
La Malattia di Alzheimer, detta anche Morbo di Azheimer, Demenza senile di tipo Alzheimer, Demenza degenerativa primaria di tipo Alzheimer o semplicemente Alzheimer, è una malattia degenerativa invalidante che colpisce, soprattutto, persone oltre i 65 anni di età. Purtroppo ciò non esclude, e i casi sono in aumento, di esordi precedenti a questa età. Cos’è la Malattia di Alzheimer
Cos’è la Malattia di Alzheimer Terapie farmacologiche
Terapie farmacologiche I familiari
I familiari “Alimentazione ed Alzheimer”.
“Alimentazione ed Alzheimer”. La terza età porta con sé il possibile sviluppo di alcune malattie tipiche dell’invecchiamento. Esse sono: osteoporosi, diabete, depressione senile e malattia di Alzheimer. La diagnosi precoce è fondamentale per affrontare al meglio queste patologie.
La terza età porta con sé il possibile sviluppo di alcune malattie tipiche dell’invecchiamento. Esse sono: osteoporosi, diabete, depressione senile e malattia di Alzheimer. La diagnosi precoce è fondamentale per affrontare al meglio queste patologie.